Quiz : avez-vous des idées reçues ?
FAIRE LE QUIZ PLUS TARD X
Question 1/5. Le psoriasis est-il contagieux ?
Quand on a du psoriasis, la prise en charge peut être longue avant de trouver une solution adaptée, mais ne baissez pas les bras !
Qu’est-ce qui cause le psoriasis ?
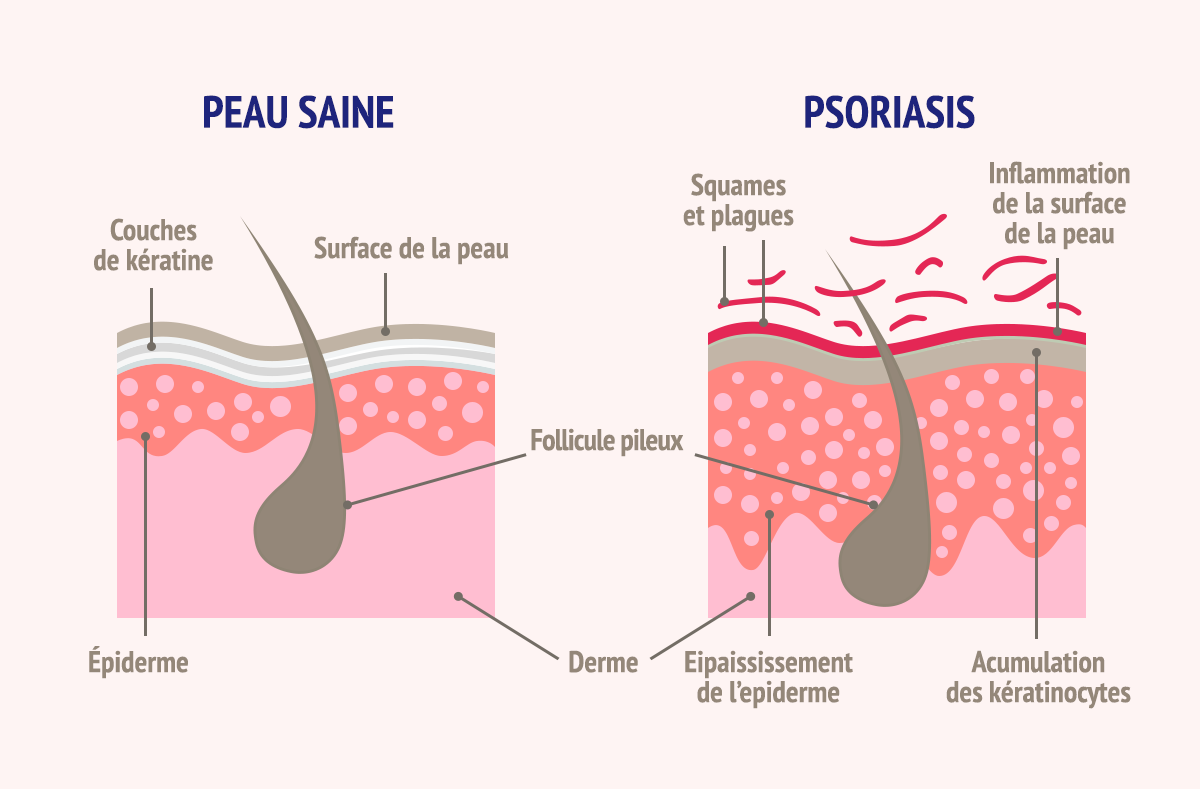
Le psoriasis est lié à une inflammation chronique de la peau qui entraîne un renouvellement cutané accéléré. Les cellules de la peau des personnes atteintes de psoriasis se renouvellent en 3-4 jours contre 28 jours chez les personnes ne souffrant pas de psoriasis.
C’est ce renouvellement trop rapide qui créé les plaques de psoriasis avec les squames (peaux mortes).

Le Dr Bécherel, dermatologue spécialiste du psoriasis vous explique le psoriasis en vidéo.
Tout d’abord le psoriasis est une dermatose (maladie de peau) chronique. Son origine est liée à des prédispositions génétiques et des facteurs environnementaux, ce qui veut dire qu’elle n’est pas contagieuse. Aujourd’hui, le psoriasis ne se guérit pas, mais les différents traitements qui existent peuvent aider à mieux contrôler les poussées du psoriasis et son évolution.
Aujourd’hui, le psoriasis est reconnu comme une des maladies ayant l’un des plus forts impacts psychologiques par l’OMS. Car au-delà de l’aspect inesthétique de la maladie, elle peut s’accompagner d’autres symptômes qui rendent le quotidien des patients difficile comme l’arthrite psoriasique qui touche selon les études entre 5 et 30% des personnes présentant un psoriasis, et qui limite le déplacement les mouvements.
Mais qui est touché ?
Le psoriasis touche 2 à 4 % de la population et concerne autant les femmes que les hommes. Environ 20 à 30 % des patients souffrent de formes modérées à sévères.

Une personne atteinte de psoriasis peut présenter des symptômes contraignants au quotidien. Il est important de consulter un professionnel de santé (dermatologue, médecin généraliste ou pharmacien) : lui seul est en mesure de vous conseiller sur une prise en charge adaptée à vos besoins.
En effet, le psoriasis peut entraîner d’autres problèmes de santé associés. Ces problèmes de santé liés au psoriasis peuvent être difficiles à détecter, c’est pourquoi il est essentiel de consulter un professionnel de santé régulièrement pour s’assurer de ne pas les développer ou pour les prendre en charge de façon adaptée.
En voici une liste non exhaustive :
- Les dépressions : les personnes atteintes de psoriasis y sont plus sujettes notamment en raison d'une mauvaise image de soi ou d'un sentiment d'exclusion.
- Le diabète et l'obésité.
- Le rhumatisme psoriasique touche les articulations et provoque une inflammation et des douleurs au niveau des articulations.
- Les risques cardiovasculaires : ils sont plus élevés chez les personnes présentant un psoriasis.
- La maladie de Crohn : un patient atteint de psoriasis a 1.5 à 4 fois plus de risques de la voir se développer.
- Dans des cas très rares, les patients atteints de psoriasis les plus sévères peuvent développer des maladies plus graves comme le syndrome métabolique, la dyslipidémie (anomalie qualitative ou quantitative d'un ou de plusieurs lipide(s) plasmatique(s) comme les différents types de cholestérol ou les triglycérides). Plusieurs de ces anomalies peuvent avoir un impact sur le risque cardiovasculaire. La stéatopathie non alcoolique a, quant à elle, une incidence doublée chez les patients atteint de psoriasis.
Mais pas de panique, si ces problèmes peuvent survenir, ils ne sont toutefois pas systématiques. Cependant certains peuvent être sournois, c'est pourquoi nous vous recommandons de consulter votre médecin généraliste ou votre dermatologue qui les prendra en charge.
Si vous souhaitez en savoir plus sur la prise en charge du psoriasis, n’hésitez pas à cliquer sur le prochain onglet !

Le Dr Hélène Aubert, dermatologue au CHU de Nantes et responsable des programmes d’éducation thérapeutique dans le psoriasis, répond à nos questions.

Le Docteur Jean-Marc Chavigny, Dermatologue et Allergologue au CHU de Nantes répond à nos questions
La prise en charge du psoriasis
A ce jour, aucun traitement ne permet d’assurer une guérison définitive du psoriasis car il s’agit d’une maladie inflammatoire chronique dont les causes exactes ne sont pas encore totalement connues.
Malgré tout, la recherche a permis de mettre en place une prise en charge globale qui peut permettre de diminuer les symptômes liés au psoriasis et améliorer la qualité de vie. Cette prise en charge a pour objectif de:
- Réduire les plaques de psoriasis, ce qui signifie éliminer l’excès de squames produites par la peau et de faire disparaitre les plaques rouges,
- Réduire l’inconfort associé, notamment aux démangeaisons,
- Réduire les répercussions sur la qualité de vie (sentiment de honte et stigmatisation sociale, vie intime affectée, limitation dans les activités quotidiennes…),
- Limiter ou espacer les poussées, conduisant à des rémissions prolongées.
La prise en charge médicamenteuse comporte trois grandes catégories de traitements : les traitements topiques, les traitements systémiques et les biothérapies.
- Les traitements topiques sont des traitements locaux externes qui agissent directement sur la peau sous formes de crèmes, pommades, lotions, gels ou shampoings applicables directement sur les lésions du psoriasis. Le choix du topique dépendra de la localisation et de l’étendue de votre psoriasis.
- Les traitements systémiques agissent sur le mécanisme inflammatoire du psoriasis. Cette catégorie de traitement comprend :
- Les médicaments dont le principe actif découle de la synthèse chimique, donc à partir de matière non vivante. Il en existe plusieurs catégories avec des mécanismes d’action différents. Ils sont pour la majorité d’entre eux administrés par voie orale.
- La photothérapie qui consiste à exposer la peau à des rayons UVA ou UVB afin de freiner le développement des cellules de la peau et de soulager l’inflammation.
- Les biothérapies, aussi appelés biomédicaments, sont utilisées depuis une vingtaine d’années dans la prise en charge de nombreuses maladies dont le psoriasis. Dans le cadre du psoriasis, elles sont prescrites après au moins deux échecs, contre-indication ou intolérance aux traitements systémiques. Les biothérapies sont dérivées de molécules biologiques naturelles (enzymes, protéines, anticorps) et sont créées par des technologies de pointe utilisant des organismes vivants. Elles agissent en remplaçant certaines protéines manquantes, ou au contraire, en bloquant leur production lorsque celles-ci sont en excès. Dans le cas de maladies inflammatoires comme le psoriasis, les biothérapies interviennent dans la régulation du système immunitaire. Elles sont administrées par injection sous-cutanée ou par perfusion intraveineuse.
Selon vos besoins, une prise en charge non-médicamenteuse peut également vous être proposée et impliquer d’autres professionnels de santé que votre dermatologue.
En effet, le psoriasis a un impact sur votre qualité de vie et la consultation d’un psychologue peut vous aider à gérer le retentissement psychologique de la maladie. Il existe également un lien entre psoriasis et obésité : l’obésité pourrait être un facteur de risque du psoriasis et certaines études ont montré qu’elle pourrait diminuer la réponse à certains traitements. Par conséquent, un régime alimentaire adapté peut vous être conseillé avec le soutien d’un diététicien.
Vous pouvez également prendre contact avec les associations de patients qui sauront répondre à vos questions et vous accompagner au travers de sessions d’éducation en groupe et d’échanges avec d’autres personnes atteintes de psoriasis.
Le choix d’une prise en charge se construit avec votre médecin en fonction de la sévérité de votre psoriasis et de son impact sur votre qualité de vie. Il est donc essentiel que vous échangiez avec lui à ce sujet afin qu’il puisse comprendre vos besoins et vos attentes.
Pour faire le point sur votre situation actuelle et les objectifs de prise en charge que vous souhaiteriez atteindre, vous pouvez vous aider du guide de discussion. N’hésitez pas à le remplir et à le partager avec votre médecin lors de votre prochaine consultation.
Lexique
Des mots compliqués ?
Le psoriasis est une maladie, et qui dit maladie dit aussi vocabulaire médical et scientifique.
Voici quelques définitions pour vous aider à mieux comprendre :
Les dérivés de la vitamine D appliqués sur la peau agissent surtout au niveau de l’épiderme en favorisant la différenciation des cellules épidermiques et en limitant leur prolifération. Ils sont souvent appliqués en complément des traitements systémiques mais aussi en association avec les corticoïdes locaux.
Médicament utilisé dans le traitement local de l'inflammation ou le traitement général des maladies inflammatoires. Les anti-inflammatoires se répartissent en deux classes : stéroïdiens et non stéroïdiens. Ce sont des médicaments symptomatiques, qui n'agissent pas sur la cause de l'inflammation. Ils sont indiqués quand l'inflammation, processus normal de défense contre les agressions, devient gênante, notamment à cause de la douleur qu'elle provoque.
Le terme « atopie » ou « terrain atopique » est une prédisposition héréditaire à développer des manifestations allergiques.
État pathologique au cours duquel le malade est victime de ses propres défenses immunitaires.
Famille de médicaments dérivés de molécules biologiques naturelles, produites par l’organisme lors de son fonctionnement normal (enzymes, protéines, anticorps). Les biothérapies sont utilisées pour remplacer certaines protéines manquantes ou au contraire en bloquer la production lorsqu’elles sont en excès.
Se dit des plaques lorsqu’elles ne sont plus ni squameuses, ni inflammées (rouges). C’est lorsque la personne atteinte de psoriasis retrouve sa peau « normale » ou d’origine (sans plaque de psoriasis).
Hormone de synthèse, utilisée en thérapeutique, essentiellement comme anti-inflammatoires et immunosuppresseurs.
Toute maladie de la peau, quelle que soit sa cause. Le terme s'applique aussi, par extension, aux affections des muqueuses et des annexes cutanées (cheveux, ongles).
Fragment de substance cornée s'éliminant de la surface de la peau. Les squames sont principalement constituées de kératine. La desquamation très fine des couches superficielles kératinisées de la peau est un phénomène normal et permanent de renouvellement des téguments.
Dermatology Life Quality Index, c’est-à-dire l’indice dermatologique de la qualité de vie. C’est un questionnaire de 10 questions portant sur le retentissement du psoriasis sur différents aspects de votre vie au cours des 7 derniers jours.
Facteurs qui augmentent les risques d'apparition d'une maladie. Il existe des facteurs prédisposant environnementaux (égouts, gaz d'échappement, fumées d'usines, produits chimiques, radioactivité, déchets industriels, maladies infectieuses, accidents domestiques, du travail et de la circulation, etc.) susceptibles d'être responsables de certaines maladies.
Réaction de l’organisme suite à l’activation de certaines cellules spécifiques du système immunitaire, qui s’accompagne de l’apparition de plaques de couleur rouge au niveau de la peau dans le cadre du psoriasis.
Cellule principale de la couche supérieure de la peau (épiderme).
Se dit d'un médicament qui décolle et élimine la kératine de la peau.
Une maladie dite « chronique » est une maladie de longue durée, sans début précis et évoluant avec le temps, qui s'installe parfois définitivement. Elle a généralement un impact sur la vie quotidienne des personnes atteintes.
Psoriasis Area Severity Index. Index qui aide à mieux évaluer l'évolution des symptômes et notamment l’évolution de la surface des plaques de psoriasis. Il tient compte de la surface de peau atteinte, du degré de rougeur, de l’épaississement de la peau et de la desquamation. Par une formule mathématique, on obtient alors un chiffre compris entre 0 et 72. Plus ce chiffre est élevé, plus le psoriasis est sévère.
Méthode de traitement utilisant l'action de la lumière sur la peau.
Sensation déplaisante au niveau de la peau qui entraîne le besoin de se gratter.
Les poussées correspondent aux périodes où la maladie est « active », lorsque de nouvelles lésions apparaissent ou s’aggravent. Elles sont de fréquence et de durée variable d’un individu à l’autre.
Inflammation articulaire associée au psoriasis. Il peut prendre plusieurs formes.
Les traitements systémiques agissent par voie générale et sont plutôt réservés aux formes sévères de psoriasis. Ces traitements impliquent en effet l’utilisation de médicaments assez puissants, qui freinent l’activation du système immunitaire ou la croissance de l’épiderme.
On parle de médicament « topique » ou « local » lorsque ce dernier est directement appliqué sur les lésions de la peau et que son action reste localisée au niveau de la zone traitée.